Wir alle spüren es: Der Frühling zeigt sich in seiner ganzen Pracht. Alles grünt und blüht und duftet…und das könnte so schön sein. Aber die Natur höchstpersönlich verleidet mir dieses Jahr die Freude an ihrer selbst, sobald ich mich länger draussen aufhalte. Denn dann jucken und brennen mir die Augen, die Lider sind geschwollen und mitunter läuft mir gar die Nase. Heuschnupfen lässt grüssen – oder mit anderen Worten: Ich habe eine Allergie.
Und damit bin ich nicht allein: 2008 bis 2011 litten rund 15% der Menschen in Deutschland – und vermutlich auch in den Nachbarländern – an Allergien. Heuschnupfen, Asthma, Nesselsucht gehören zu den bekanntesten Erscheinungsformen, und geradezu berüchtigt ist der lebensbedrohliche anaphylaktische Schock.
Aber was ist eigentlich eine Allergie? Was passiert dabei in unserem Körper? Und welche teilweise ähnlichen Symptome gehen nicht auf eine Allergie zurück?
Was ist eine Allergie?
Eine allergische Reaktion ist ein Fehlalarm durch unser adaptives, d.h. lernfähiges Immunsystem. Im Artikel über die Wirkweise von Impfungen habe ich die verschiedenen Verteidigungslinien des menschlichen Immunsystems genauer dargestellt: Die mechanischen Barrieren gegen unliebsame Eindringlinge werden vom angeborenen Immunsystem bemannt, das ohne genaues Hinsehen bei allem irgendwie Fremdartigem Alarm auslöst. Dieser Alarm bahnt nicht zuletzt dem adaptiven Immunsystem den Weg. Dessen Bestandteile können Eindringlinge genau identifizieren und sich über Jahre an sie erinnern, sodass eine zielgerichtete, effektive Bekämpfung möglich ist.
Normalerweise sind solch unliebsame Eindringlinge Bakterien, Viren, Parasiten und andere Auslöser von Krankheiten sowie ihre Proteine oder teils giftigen Absonderungen. Doch manchmal haben solche Stoffe „von draussen“ gar nichts mit Krankheitserregern zu tun. Das weiss das Immunsystem aber nicht unbedingt zu unterscheiden. Und wenn solch ein Stoff fälschlich als „gefährlich“ erinnert wird, kann sein Auftauchen das Immunsystem in helle Panik versetzen – und uns eine allergische Reaktion bescheren. Die Fähigkeit zu einer allergischen Reaktion, das heisst der Umstand, dass ein oder mehrere Stoff/e „immun-behördlich bekannt“ sind, wird somit kurz als „Allergie“ bezeichnet.
Nicht zu den Allergien zu rechnen sind dahingegen fehlgeleitete Reaktionen auf Bestandteile des eigenen Körpers. Solche Fehler werden stattdessen „Autoimmunerkrankungen“ genannt.
Welche Arten von Allergien gibt es?
Nicht alle Allergien äussern sich auf die gleiche Weise – vielmehr gibt es zahlreiche unterschiedliche Symptome und Verlaufsformen. Den Anfang macht jedoch immer ein Kontakt des Körpers – genauer des Immunsystems – mit einem (fälschlich) als gefährlich eingestuften Stoff. Ein solcher Stoff, der eine allergische Reaktion auslöst, wird seiner Rolle gemäss „Allergen“ genannt.
Typ I – der Soforttyp
Die wohl berüchtigtste und aus den Medien bekannteste Allergiesorte ist der Soforttyp oder Typ I. Wie der Name vermuten lässt, zeichnet sich dieser Typ dadurch aus, dass eine Begegnung mit dem jeweiligen Allergen binnen Sekunden oder allenfalls Minuten zur allergischen Reaktion führt – die im Extremfall den ganzen Körper erfassen und so den lebensbedrohlichen Zustand erzeugen kann, den man „anaphylaktischen Schock“ nennt. Letzterer ist grundsätzlich ein Fall für den Notarzt und ein beliebtes dramaturgisches Mittel in Film und Fernsehen. Aber wie kommt es dazu?
Sensibilisierung: Aller Allergien Anfang
Das adaptive Immunsystem ist schnell dabei, körperfremde Stoffe als Bedrohung, d.h. als Antigene einzustufen. Wird ein bislang unbekannter Stoff beim ersten Kontakt als Angreifer gedeutet, aktiviert eine Signalfolge von den Zellen, die das Antigen als solches benennen, schliesslich Plasmazellen. Das sind weisse Blutzellen vom Typ B, die daraufhin passende Antikörper – das sind Proteine, sogenannte Immunglobuline E (kurz IgE) – gegen das Antigen produzieren.
Normalerweise achten andere weisse Blutzellen – regulatorische T-Zellen – darauf, dass nicht gegen jedes harmlose Molekül gleich Antikörper in die Welt gesetzt werden, sondern nur gegen solche, die wirklich gefährlich sind. Bei manchen Menschen sind diese T-Zellen jedoch ziemlich faul oder einfach unterbesetzt, sodass sie ihre Aufgabe nicht wahrnehmen. Dann kann es passieren, dass IgE-Antikörper erzeugt werden, die eigentlich keiner braucht (weil „ihre“ Antigene – oder besser Allergene – an sich für den Körper nicht gefährlich sind).
Die IgE-Antikörper werden durch den Körper geschwemmt und kommen so unweigerlich an Mastzellen oder basophilen Zellen vorbei – weiteren Einsatzkräften des Immunsystems, die überall, aber vor allem in Schleimhäuten, zur Verteidigung gegen Eindringlinge bereitstehen. Die IgE heften sich an die Oberfläche solcher Zellen und dienen ihnen fortan als „Augen und Ohren“ (bis hierhin werden die Vorgänge als „Sensibilisierung“ bezeichnet und gehen unbemerkt vonstatten).
Beim Zweitkontakt: Allergische Reaktion
Sobald das ursprüngliche Antigen erneut auftaucht und an „seine“ IgE-Antikörper bindet, versetzen diese ihre Mastzellen und Basophilen sogleich in Aktion: Die Zellen schütten Stoffe wie Histamin aus, die ihre Umgebung im Handumdrehen zum Schlachtfeld machen. Histamin und andere Entzündungsmediatoren sollen nämlich ein passendes Umfeld für die Abwehr von Eindringlingen schaffen: Gute Durchblutung für das schnelle Nachrücken von Abwehrzellen, unangenehme Umweltbedingungen für den Gegner selbst. Dumm nur, dass es keinen Gegner gibt. Denn was für Eindringlinge ungemütlich ist, ist auch für körpereigenes Gewebe alles andere als bequem.
So sind die Folgen der Ausschüttung von Histamin und Co Entzündungssymptome wie juckende und brennende sowie gerötete und geschwollene Haut oder Schleimhäute und vermehrte Flüssigkeitsabsonderung – kurzum: Entzündete, tränende Augen, eine laufende oder verstopfte Nase, Hautausschlag („Nesselsucht“), verschwollene Bronchien („Asthma“) und im schlimmsten Fall ein körperweiter Aufruhr – der anaphylaktische Schock.
Und da die Schleimhäute mit den IgE-bewehrten Mastzellen an allen Ein- und Ausgängen des Körpers zu finden sind, folgt die allergische Reaktion ohne Umwege, d.h. sehr schnell auf die Begegnung mit dem Antigen.
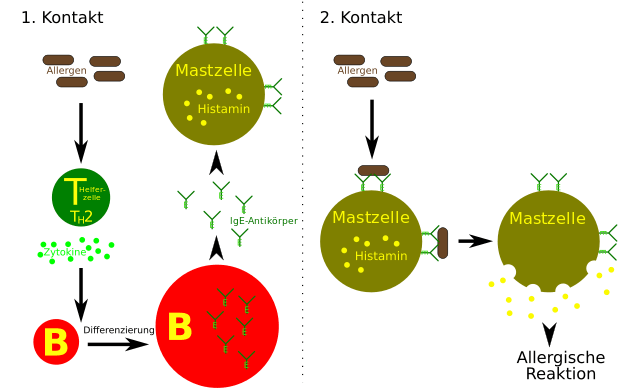
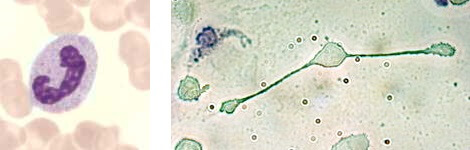
So entsteht eine Allergie Typ I (links): T-Helferzellen erkennen ein Allergen als „gefährlich“ und animieren B-Zellen zur Antikörperproduktion. Regulatorische T-Zellen, welche diesen Vorgang im Zaum halten sollten, fehlen hier. So heften sich die IgE-Antikörper an Mastzellen, die bei folgenden Kontakten mit dem Allergen (rechts) Histamin ausschütten. (by Christopher Streibert [CC BY-SA 3.0 de], via Wikimedia Commons)
Allergien vom Typ II
Bei diesem Allergie-Typ kommen andere Sorten Antikörper zum Einsatz – nämlich Immunglobuline M (IgM) oder G (IgG). Anders als die IgE schwimmen diese Antikörper frei in der Blutbahn oder den Körperflüssigkeiten mit – teilweise als lebenslange Grundausstattung des menschlichen Körpers. Die frei schwimmenden Antikörper sind dazu geschaffen, fremde Zellen am Aufbau ihrer Oberfläche als feindlich zu erkennen. Wenn das geschieht, rufen die IgM bzw. IgG T-Killerzellen auf den Plan, welche über die feindlichen Zellen herfallen und sie zerstören. Bis die Antikörper ihr Antigen gefunden und die T-Killerzellen angelockt haben, vergeht etwas mehr Zeit als bei der schnellen Typ I – Allergie, sodass 6 bis 12 Stunden vergehen können, bis die allergische Reaktion schliesslich spürbar wird.
Blutgruppen-Unverträglichkeit – eine Typ II – Allergie
Zu den „Typ II“- Antikörpern gehören auch die Blutgruppen-Antikörper „Anti-A“ und „Anti-B“ gegen die Oberflächenmerkmale „A“ und „B“ menschlicher roter Blutzellen. Die roten Blutzellen eines Menschen mit der Blutgruppe A tragen das Oberflächenmerkmal „A“, während in dessen Blutbahn Antikörper gegen das „fremde“ Merkmal B mitschwimmen. Bei Blutgruppe B verhält es sich umgekehrt.
Ich selbst habe die Blutgruppe 0, was bedeutet, dass meine roten Blutzellen keines der beiden Merkmale tragen, während in meiner Blutbahn beide Sorten Antikörper schwimmen. Sollte ich also jemals eine Blutkonserve mit roten Zellen brauchen, verwendet bitte eine mit der Blutgruppe 0. Anderenfalls würden die Antikörper in meinem Blut meine T-Killerzellen auf die Neuankömmlinge hetzen und ich somit eine gefährliche allergische Reaktion vom Typ II erleiden. Um so wertvoller sind meine eigenen roten Zellen für andere: Die sind nämlich für jegliche Blutgruppen-Antikörper unsichtbar und lösen so keine „Blutgruppen-Unverträglichkeitsreaktion“ aus (so lange die Blutflüssigkeit – das „Plasma“ – mit meinen Antikörpern vorher abgetrennt wurde).
Allergien vom Typ III
Wie die Allergien des Typs II beruht auch dieser Allergietyp auf dem Vorhandensein überflüssiger IgG- oder IgM-Antikörper. Diese schwimmen jedoch nicht frei, sondern heften sich an Zellen. Wenn solche Antikörper ihrem Antigen begegnen, binden sie auch daran, sodass sie ihre Trägerzellen regelrecht mit den Antigenen verkleben. Die so entstehenden Zellmüll-Klumpen werden von Fresszellen (Granulozyten) des angeborenen Immunsystems entsorgt.
Da Granulozyten jedoch an sich haben, dass sie an ihrer Mahlzeit zu Grunde gehen, werden bei diesem Vorgang unweigerlich ihre Verdauungsenzyme freigesetzt. Die versuchen sich wiederum daran, das umliegende Gewebe gleich mit zu verdauen. Die Folge: Protest seitens des Gewebes – mit anderen Worten: Eine Entzündungsreaktion. Bis es dazu kommt, können vom Kontakt mit dem Antigen – besser Allergen – an 6 bis 12 Stunden vergehen.
Zu den Typ III – Allergien zählen zum Beispiel Berufskrankheiten, die im Volksmund als „Staublunge“ und von Medizinern als „exogen-allergische Alveolitis“ bezeichnet werden. Die auslösenden Allergene werden dabei von den Betroffenen im Arbeitsalltag eingeatmet und führen zu entzündlichen Veränderungen der Lungenbläschen (Alveolen).
Typ IV – der Spättyp – bzw. Kontaktallergien
Die zweithäufigste Sorte Allergie nach dem Soforttyp ist der sogenannte Spättyp, der im Volksmund auch als Kontaktallergie bekannt ist. Bei dieser Form sind es die T-Zellen selbst, die ein eigentlich harmloses Antigen erkennen und unnötige Arbeit aufnehmen. So scheiden die T-Zellen Signalstoffe auf, die auf Makrophagen – grosse Fresszellen – wie eine Fährte wirken. Der Spur folgend wandern die Makrophagen durch das Gewebe an den Fundort des Allergens und lösen dort eine Entzündung aus.
Dieser Bindung der allergischen Reaktion an den Kontaktort wegen kann eine Allergie des Typs IV nicht zu einem anaphylaktischen Schock führen.
Die allergische Reaktion äussert sich häufig als Hautausschlag (allergisches Kontaktekzem) an eben der Stelle, die mit dem Allergen in Berührung – Kontakt – gekommen ist. Vom Kontakt bis zum Auftreten des Ausschlags können allerdings 12 Stunden bis 3 Tage vergehen, sodass zuweilen genaue Beobachtung nötig ist, um den Zusammenhang zwischen Auslöser und allergischer Reaktion zu finden.
Ein sehr bekanntes und alltägliches Beispiel für eine Allergie Typ IV ist die allergische Reaktion auf Nickel als Bestandteil von Schmuckstücken. Weniger alltäglich aber auch eine allergische Reaktion des Spättyps ist die Abstossung transplantierter Organe durch den Empfängerkörper (die durch die Gabe von das Immunsystem hemmenden Medikamenten vermieden werden kann).
Kreuzallergien
Die Kreuzallergie ist kein eigener Allergietyp, sondern eine Spielart der vorhergehenden Typen: Auch das präzise adaptive Immunsystem ist nicht unfehlbar, wenn es um die Erkennung von Antigenen bzw. Allergenen geht. So kann es einander sehr ähnliche Moleküle miteinander verwechseln: Wenn eine Molekülsorte als Allergen „registriert“ worden ist, also eine Sensibilisierung stattgefunden hat, können die dazu passenden Antikörper mitunter auch an sehr ähnliche Moleküle binden und so eine allergische Reaktion darauf auslösen.
Deshalb sollte sich jemand, der auf Bienenstiche allergisch reagiert, zum Beispiel auch vor Wespen hüten, denn das Gift beider Gattungen enthält ganz ähnliche Proteine. Aber auch verschiedene Pollensorten und Nahrungsmittel können einander ähnliche Allergene enthalten, sodass es nicht einfach wäre, den oder die Verursacher meiner Pollenallergie eindeutig zu entlarven.
Nicht alle Symptome, die wie allergische Reaktionen aussehen, gehen auf eine Allergie zurück
Viele Reaktionen des Körpers auf Einflüsse von aussen werden landläufig als „Allergien“ bezeichnet, obwohl ihre Ursache keine allergische Reaktion ist. Eine solche ist schliesslich nur gegeben, wenn das adaptive Immunsystem einen Fremdstoff fälschlich als Gefahr vermerkt und folglich darauf „anspringt“. Einige entzündliche Reaktionen haben aber ganz andere Ursachen:
Pseudoallergische Reaktion
Es kommt vor, dass der Kontakt mit Fremdstoffen ohne Einbezug des adaptiven Immunsystems zu einer „allergischen“ Reaktion führt. In diesen Fällen springt das angeborene Immunsystem, das keine Einzelmoleküle wiedererkennen kann, sondern allgemein auf Fremdstoffe losgeht, auf den Auslöser an. Damit hängt das Ausmass der pseudoallergischen Reaktion direkt von der Menge der Eindringlinge ab, während bei einer „echten“ Allergie schon kleine Mengen des Allergens das adaptive Immunsystem im grossen Stil aufscheuchen können.
Hängt also die Stärke der Reaktion von der Dosis des Auslösers ab, die ein Betroffener abbekommt, handelt es sich aller Wahrscheinlichkeit nach um eine pseudoallergische Reaktion. Und die ist überaus weit verbreitet: Bekannte „Pseudoallergene“ sind Duftstoffe, flüchtige Bestandteile von Sprays oder Klebstoffen, Feinstaub, Rauch und andere Umweltschadstoffe.
Nahrungsmittel-Intoleranzen
Eine Fehlfunktion im Stoffwechsel führt bei einigen Menschen dazu, dass sie bestimmte Nahrungsmittel nicht wie Andere verdauen können. Die Folge sind Verdauungsbeschwerden von Bauchweh bis Durchfall, wie sie auch Folge einer „echten“ Nahrungsmittelallergie sein können.
Ein bekanntes Beispiel hierfür ist die Laktoseintoleranz, die dadurch entsteht, dass besonders erwachsenen Menschen oft das Enzym Laktase fehlt, welches dafür zuständig ist, Milchzucker (Laktose) in seine verwertbaren Bestandteile zu zerlegen. Der unzerlegte Milchzucker führt dann zu Darmbeschwerden – ohne dass das Immunsystem darin verwickelt wäre.
Sonnenallergie
Es kommt vor, dass Menschen Hautausschlag bekommen, wenn sie direkter Sonneneinstrahlung ausgesetzt worden sind. Diese Erscheinung wird auch als Sonnenekzem oder Polymorphe Lichtdermatose bezeichnet. Da Licht aber kein „Stoff“ ist, sondern aus elektromagnetischen Wellen besteht, enthält es nichts, woran sich das adaptive Immunsystem erinnern könnte. Eine Allergie gegen Licht kann es damit nicht geben.
Tatsächlich ist die Ursache der Sonnenekzeme noch unklar. Möglicherweise löst die Lichtenergie chemische Reaktionen aus, in welchen körpereigene Stoffe in „fremde“ Allergene oder einfach in reaktive Teilchen, die das Gewebe direkt angreifen, umgewandelt werden.
Wasserallergie
Äusserst selten kommt es vor, dass Menschen auf die Berührung mit Wasser mit Hautauschlag reagieren. Das Phänomen wird auch Wassernesselsucht oder auf medizinisch aquagener Pruritus genannt. Das winzige Wassermolekül kommt jedoch als „echtes“ Allergen nicht in Frage. Dazu ist es viel zu allgegenwärtig in jedem menschlichen Körper und zu simpel, als dass es von Antikörpern eindeutig „erkannt“ werden könnte. Die tatsächliche Ursache der Wassernesselsucht ist hingegen noch nicht geklärt.
Zuckerallergie
Manche Menschen möchten beobachtet haben, dass sie oder ihre Angehörigen eine allergische Reaktion auf Haushalts- und andere Zucker zeigen. Letztlich sind aber genau diese Zucker im menschlichen Körper praktisch allgegenwärtig, sodass sie – ähnlich Wasser – als Allergene nicht in Frage kommen.
Da Zucker gewöhnlich als Bestandteil verschiedenster Nahrungsmittel aufgenommen werden, liegt die Vermutung nahe, dass die als „Zuckerallergie“ beschriebenen Reaktionen in Wirklichkeit allergische oder pseudoallergische Reaktionen auf andere Bestandteile gezuckerter Nahrungsmittel sind.
Welche Stoffe können Allergien auslösen?
Grundsätzlich kann jeder Stoff, gleich ob natürlicher oder synthetischer Herkunft, zum Allergen werden, sofern er nicht dem eigenen Körper entstammt. In der Regel sind Allergene aber grössere bis sehr grosse Moleküle, insbesondere Proteine. Diese grossen, Ihre Grösse und ihr komplexer Aufbau machen Protein- und ähnliche Moleküle so einzigartig, dass sie von Antikörpern (fast) verlässlich wiedererkannt werden können – womit die Grundvoraussetzung für eine Allergie gegeben ist.
Proteine kommen praktisch überall in der Natur vor. Bekannte Quellen für die Allergene unter ihnen sind zum Beispiel Pollen, Tierhaare oder Nahrungsmittelbestandteile. Aber auch „Designermoleküle“, die im Labor entworfen und geschaffen wurden, können Allergien auslösen. Aber Achtung: Viele kleinere, als Umweltschadstoffe bekannte Moleküle lösen eine pseudoallergische Reaktion und keine Allergie aus!
Keine Allergien auslösen können zudem Bestandteile des eigenen Körpers, wie Wasser, reines Kochsalz, kurzkettige Zucker und Fette.
Was kann man gegen Allergien machen?
Allergene meiden
Die simpelste und effektivste Massnahme gegen jede Form von Allergie liegt auf der Hand: Meidet das Allergen!
Zuerst: Wissen, was zu meiden ist
Das klingt jedoch einfacher, als es oft ist. Denn dazu muss das Allergen (oder im Fall von Kreuzallergien: die Allergene), welches die allergische Reaktion auslöst, erst einmal gefunden werden. Das gestaltet sich allein schon deshalb aufwändig, weil jedes Immunsystem auf seine Art reagiert. So gibt es keine Stoffe, die grundsätzlich Allergien auslösen – sondern allenfalls solche, die dafür bekannt sind, dass sie häufiger als andere zu allergischen (oder pseudoallergischen) Reaktionen führen. Damit muss wohl oder übel jeder Allergiker mit der Suche nach seinen persönlichen Allergenen „von vorn“ anfangen.
In einfachen Fällen genügt es, sich und seine Gewohnheiten genau zu beobachten und durch Weglassen von Nahrungsmitteln oder Änderung von Gewohnheiten den Übeltäter zu stellen. Oft gestaltet sich die Suche aber so kompliziert, insbesondere bei möglichen Kreuzallergien, dass ein Facharzt durch gezieltes Nachforschen mit Hilfe von Allergietests schneller und sicherer zum Ziel kommt.
Dem Allergen aus dem Weg gehen – wenn möglich
Ist der Auslöser der Allergie erst einmal identifiziert, könnt ihr euer Möglichstes tun, um ihn zu meiden – und zwar konsequent : Nahrungsmittel mit Allergenen vermeiden, Körperpflegeprodukte mit Allergenen nicht länger verwenden, Tieren, die Allergene tragen, aus dem Weg gehen, Medikamente, die zu allergischen Reaktionen führen, ersetzen,… Dabei gibt es jedoch kein Patentrezept und keine allgemeingültige schwarze Liste mit Allergenen. Denn während der eine Mensch heftig auf einen Stoff reagiert, kommt der andere mitunter prima mit ihm klar – und reagiert womöglich auf etwas ganz anderes allergisch.
Manchmal ist es jedoch geradezu unmöglich, einem Allergen aus dem Weg zu gehen. So ist im Frühling, wenn die allergieauslösenden Pflanzen blühen, unweigerlich die Luft voller Pollen – denn die werden mit dem Wind umher getragen. Und da ich schliesslich atmen muss und möchte, kommen diese Pollen unweigerlich mit meinen Schleimhäuten in Kontakt, sobald ich geschlossene Räume verlasse. So bleibt mir nichts anderes übrig, als den Heuschnupfen zu ertragen oder Massnahmen dagegen zu ergreifen:
Symptome behandeln
Die Wirkung von Histamin und Co kann durch Medikamente gedämpft werden: Antihistaminika, Cortison und andere lindern die Entzündungssymptome. So können sie den unweigerlichen Kontakt mit Allergenen erträglicher machen oder sogar zur Bekämpfung lebensbedrohlicher Zustände eingesetzt werden. Einfache Mittel gegen Heuschnupfen-Symptome gibt es rezeptfrei in der Apotheke, während schwere Geschütze wie viele Cortison-Präparate auf Rezept vom Arzt oder aus der Hand des Notarztes zum Einsatz kommen. Die Ursache der allergischen Reaktionen – die Fehlprägung des Immunsystems – lässt sich damit aber nicht beseitigen.
Hyposensibilisierung
Mit diesem Verfahren – auch Desensibilisierung genannt – wird die Ursache von allergischen Reaktionen direkt angegangen. Dem Körper eines Typ I – Allergikers werden dazu über lange Zeiträume (mehrere Jahre – und zur Erhaltung lebenslang) gezielt kleine Mengen eines Allergens zugeführt, wobei die Dosis langsam ein wenig gesteigert wird. Dadurch sollen die B-Zellen veranlasst werden, statt der verhängnisvollen IgE-Antikörper an Zellen geheftete IgG zu produzieren. Diese sollen letzlich Fresszellen dazu bewegen, später wieder auftretende Allergene unschädlich zu machen (wie bei einer Allergie Typ III), bevor etwaige verbliebene IgE sie finden und eine Sofortreaktion anzetteln können.
Besonders bei Insektengiftallergien (beim Stechen befördern Insekten das Allergen direkt unter die Haut!), die nach einem Stich oft zu schweren Symptomen bis hin zum anaphylaktischen Schock führen können, kann dieses aufwändige Vorgehen Leben retten.
Zusammenfassung
Eine allergische Reaktion ist eine Reaktion des adaptiven – also lernfähigen – Immunsystems auf einen Stoff, den dieses sich unnötigerweise als Gefahr „gemerkt“ hat. Der erste Kontakt mit solch einem Stoff – dem Allergen – führt zum symptomlosen Merkvorgang, auch Sensibilisierung genannt. Dabei werden meist Antikörper gebildet, die bei jedem weiteren Kontakt mit dem Allergen das Immunsystem alarmieren und so das Auftreten von Entzündungserscheinungen – der allergischen Reaktion – verursachen. Der Umstand, dass eine Sensibilisierung stattgefunden hat (und fortan entsprechende Allergene Symptome auslösen), wird als Allergie bezeichnet.
Es gibt verschiedene Signalwege, die vom Allergen zur Entzündung führen. Allen gemein ist dabe die tragende Rolle des adaptiven Immunsystems. Andere Vorgänge, die ohne Einbezug des adaptiven Immunsystems zu Entzündungen führen, sind folglich keine allergischen Reaktionen.
Die wirksamste Massnahme gegen allergische Reaktionen ist das Meiden von Allergenen. Da jedoch jedes Immunsystem einzigartig ist, muss jeder Allergiker für sich herausfinden (lassen), auf welche Stoffe er reagiert. Eine allgemeingültige schwarze Liste gibt es nicht.
Wenn das jedoch – wie bei meinem Heuschnupfen – unmöglich ist, können die Entzündungserscheinungen mit Medikamenten gelindert werden. In besonders schweren Fällen – wenn z.B. gefährliche Sofort-Reaktionen zu erwarten sind – kann das Immunsystem im Zuge einer Hyposensibilisierung „umprogrammiert“ werden, um eine gefährliche, schnell überschiessende Reaktion durch eine langsamere und weniger gefährliche zu ersetzen. Das Verfahren ist jedoch aufwändig und mit jahrelangen Behandlungen verbunden.
So bin ich besonders neugierig darauf, was die Forschung bezüglich Allergien in Zukunft an neuen Behandlungswegen eröffnen wird.
Übrigens: Wenn ihr aufmerksam gelesen habt – zu welchem Allergietyp zählt eigentlich meine allergische Bindehautentzündung?
Und leidet ihr auch unter Allergien? Wie geht ihr damit um?